-
Mastografía vs. ultrasonido: ¿Cuál es mejor para ti?
SRC:SelfWritten
La salud mamaria es un aspecto fundamental en el cuidado de la mujer. Dentro de las herramientas diagnósticas, la mastografía vs ultrasonido han demostrado ser métodos clave en la detección y evaluación de diversas patologías mamarias. Aunque ambos estudios de mama tienen como objetivo principal identificar anomalías, sus características, indicaciones y aplicaciones varían significativamente. Este artículo explora las diferencias entre mamografía y ultrasonido, y destaca cuándo y por qué se recomienda cada uno.
¿Qué es la mastografía?
La mastografía, también conocida como mamografía, es un estudio de rayos X diseñado específicamente para evaluar el tejido mamario. Este procedimiento utiliza una dosis baja de radiación para generar imágenes detalladas de la estructura interna de las mamas.
Principales aplicaciones de la mastografía:
- Detección temprana de cáncer de mama: Es el método de elección en mujeres mayores de 40 años para detectar lesiones no palpables o microcalcificaciones.
- Seguimiento de cambios anormales: Permite monitorear masas detectadas en exámenes previos o síntomas clínicos como secreciones o retracción del pezón.
- Evaluación de riesgo: En pacientes con antecedentes familiares de cáncer de mama, la mastografía puede ser una herramienta de vigilancia preventiva.
Sin embargo, la efectividad de este estudio puede verse limitada en mujeres jóvenes o aquellas con tejido mamario denso, donde las imágenes pueden resultar menos claras.
¿En qué consiste el ultrasonido de mama?
El ultrasonido de mama es un procedimiento que utiliza ondas sonoras para producir imágenes del interior de las mamas. Es un estudio no invasivo, indoloro y libre de radiación, lo que lo hace seguro para mujeres de cualquier edad.
Aplicaciones principales del ultrasonido:
- Caracterización de lesiones: Es útil para distinguir entre quistes (lesiones llenas de líquido) y masas sólidas.
- Complemento diagnóstico: En mujeres con tejido denso, el ultrasonido puede proporcionar información adicional cuando la mastografía no es concluyente.
- Guía para procedimientos: Se utiliza en biopsias para localizar con precisión lesiones sospechosas.
 Aunque el ultrasonido es un método versátil, no es el estudio de primera línea para la detección temprana de cáncer, ya que tiene menor sensibilidad en la identificación de microcalcificaciones.
Aunque el ultrasonido es un método versátil, no es el estudio de primera línea para la detección temprana de cáncer, ya que tiene menor sensibilidad en la identificación de microcalcificaciones.
Diferencias clave entre mamografía y ultrasonido
La elección entre mastografía y ultrasonido depende de diversos factores, como la edad, el tipo de tejido mamario y los síntomas clínicos. A continuación, se presentan las principales diferencias entre ambos estudios de mama:
Aspecto Mastografía Ultrasonido Principio de funcionamiento Rayos X Ondas sonoras Edad recomendada Mujeres mayores de 40 años Mujeres jóvenes o con tejido denso Efectividad Alta sensibilidad para microcalcificaciones Ideal para evaluar quistes y masas sólidas Radiación Utiliza radiación ionizante No utiliza radiación Complementariedad Estudio de primera línea para detección temprana Complemento diagnóstico o herramienta de seguimiento Ambos métodos no son excluyentes, sino complementarios en el diagnóstico y manejo de enfermedades mamarias.
¿Cuándo se recomienda la mastografía?
La mastografía es especialmente útil para la detección precoz de cáncer de mama, lo que permite intervenir antes de que la enfermedad progrese. Este estudio es generalmente recomendado en los siguientes casos:
- Mujeres de 40 años o más, como parte del tamizaje anual.
- Mujeres más jóvenes con antecedentes familiares directos de cáncer de mama, donde el riesgo es mayor.
- Evaluación de microcalcificaciones, que pueden ser un signo temprano de malignidad.
En mujeres postmenopáusicas, la mastografía sigue siendo altamente efectiva debido a la menor densidad del tejido mamario, lo que facilita la identificación de anomalías.
¿Cuándo es preferible el ultrasonido?
El ultrasonido es ideal para mujeres jóvenes o aquellas con tejido mamario denso, donde la mastografía puede ser menos precisa. Además, se recomienda en los siguientes escenarios:
- Diferenciación de lesiones: Permite distinguir entre quistes simples y masas sólidas.
- Evaluación complementaria: En casos donde la mastografía identifica una lesión sospechosa, el ultrasonido proporciona información adicional.
- Gestación o lactancia: Debido a la ausencia de radiación, es seguro para mujeres embarazadas o en periodo de lactancia.
Ventajas y limitaciones de cada método
Si bien tanto la mastografía como el ultrasonido tienen múltiples beneficios, también presentan ciertas limitaciones que es importante considerar:
Ventajas de la mastografía:
- Mayor capacidad para detectar cáncer en etapas iniciales.
- Acceso estandarizado en la mayoría de los programas de tamizaje.
Limitaciones de la mastografía:
- Menor efectividad en mujeres con tejido mamario denso.
- Uso de radiación, aunque en dosis bajas.
Ventajas del ultrasonido:
- Seguridad en mujeres jóvenes y gestantes.
- Capacidad para guiar biopsias en tiempo real.
Limitaciones del ultrasonido:
- Menor sensibilidad para detectar microcalcificaciones.
- No es adecuado como método único de tamizaje para cáncer de mama.
La importancia de la complementariedad
En el diagnóstico de enfermedades mamarias, la combinación de ambos métodos puede ser clave para obtener un diagnóstico preciso. Por ejemplo, en casos de tejido mamario denso, el ultrasonido complementa los hallazgos de la mastografía, reduciendo la posibilidad de falsos negativos.
Los especialistas suelen considerar factores como la historia clínica, la edad y el tipo de tejido para decidir qué estudio realizar o si ambos son necesarios. Esto garantiza una evaluación integral que optimiza la detección y el tratamiento oportuno de cualquier anomalía.
En resumen, tanto la mastografía como el ultrasonido son herramientas esenciales en el cuidado de la salud mamaria, cada una con ventajas y limitaciones específicas. La mastografía es el estándar de oro para el tamizaje en mujeres mayores de 40 años, mientras que el ultrasonido destaca en la evaluación de tejidos densos y como complemento diagnóstico. Consultar con un especialista es crucial para determinar el método más adecuado según las características individuales de cada paciente. Una estrategia personalizada garantiza una detección temprana y un manejo adecuado de cualquier alteración, promoviendo un enfoque integral para la salud mamaria.
-
¿Cuándo es necesario realizarse un examen general de orina?
SRC:SelfWritten
 El examen general de orina es una de las pruebas más comunes en la medicina clínica, y su utilidad va más allá de un simple análisis. Este examen es fundamental para detectar una amplia variedad de condiciones médicas, algunas de las cuales pueden no presentar síntomas evidentes. Conocer cuándo realizar un examen general de orina puede ser determinante para la detección temprana de problemas en el sistema urinario, metabólico y otras áreas de la salud. A continuación, se explican las principales situaciones en las que esta prueba se recomienda.
El examen general de orina es una de las pruebas más comunes en la medicina clínica, y su utilidad va más allá de un simple análisis. Este examen es fundamental para detectar una amplia variedad de condiciones médicas, algunas de las cuales pueden no presentar síntomas evidentes. Conocer cuándo realizar un examen general de orina puede ser determinante para la detección temprana de problemas en el sistema urinario, metabólico y otras áreas de la salud. A continuación, se explican las principales situaciones en las que esta prueba se recomienda.Síntomas para análisis de orina
Uno de los principales motivos para realizarse un examen general de orina es la presencia de síntomas que sugieren una afección en el tracto urinario o en otros sistemas del cuerpo. Si bien los síntomas pueden variar dependiendo de la enfermedad subyacente, algunos signos comunes que indican la necesidad de realizar este examen incluyen:
Dolor o ardor al orinar
El dolor o ardor al orinar es uno de los síntomas más comunes que se asocian con infecciones urinarias (ITU). Estas infecciones son frecuentes, especialmente en mujeres, y pueden afectar cualquier parte del sistema urinario, como la vejiga, los riñones, la uretra o los uréteres. Si una persona experimenta ardor al orinar o dolor en la zona baja del abdomen, es esencial realizar un examen general de orina para identificar la presencia de bacterias, sangre o leucocitos en la muestra, lo que podría indicar una ITU.
Necesidad frecuente de orinar
La necesidad de orinar con más frecuencia de lo habitual, especialmente durante la noche, puede ser un indicio de infecciones o trastornos renales. En algunos casos, esta condición puede estar relacionada con la diabetes o con problemas en el funcionamiento de los riñones. Un examen general de orina ayudará a identificar cualquier anomalía que explique este síntoma.
Orina turbia o con mal olor
La presencia de orina turbia o con un olor fuerte y desagradable es otro síntoma que justifica la realización de un examen general de orina. Este tipo de orina puede ser indicativo de una infección urinaria o de la presencia de sustancias que normalmente no deberían estar en la orina, como proteínas o glucosa, lo que también puede señalar problemas metabólicos o renales.
Chequeos médicos preventivos
Aparte de los síntomas específicos, cuándo realizar un examen general de orina también está relacionado con los chequeos médicos preventivos. Estas evaluaciones de salud, realizadas de forma periódica, tienen como objetivo detectar problemas de salud antes de que se conviertan en enfermedades graves. Los chequeos médicos preventivos son recomendados para personas de todas las edades, especialmente para aquellas con antecedentes familiares de enfermedades renales, diabetes o enfermedades cardiovasculares.
Control de enfermedades crónicas
Las personas que padecen enfermedades crónicas, como la diabetes y la hipertensión, deben realizarse un examen general de orina con regularidad. La diabetes, por ejemplo, puede afectar los riñones con el tiempo, lo que provoca la presencia de proteínas en la orina, un signo temprano de daño renal. Igualmente, en pacientes con hipertensión, el análisis de orina puede detectar alteraciones que sugieren que los riñones están siendo afectados por la presión arterial alta.
Este examen también puede ayudar a monitorizar la función renal en personas que ya han sido diagnosticadas con insuficiencia renal crónica. Detectar cambios en los resultados de la orina puede permitir una intervención temprana y un ajuste en el tratamiento para evitar el deterioro renal progresivo.
Chequeos prenatales
Durante el embarazo, las mujeres deben someterse a una serie de exámenes de rutina, y uno de los más importantes es el examen general de orina. Este análisis es esencial para detectar condiciones como la preeclampsia, una complicación que puede provocar hipertensión y dañar los riñones. La presencia de proteínas en la orina durante el embarazo puede ser un signo temprano de esta afección. Además, el examen de orina ayuda a identificar infecciones urinarias, que son comunes durante el embarazo y pueden tener efectos adversos tanto para la madre como para el bebé si no se tratan adecuadamente.
Evaluación de infecciones del tracto urinario
Las infecciones del tracto urinario (ITU) son una de las razones más comunes para realizar un examen general de orina. Este tipo de infección puede causar síntomas como dolor al orinar, necesidad frecuente de orinar, fiebre y dolor en la parte baja de la espalda o el abdomen. Cuando una persona experimenta alguno de estos síntomas, un examen de orina puede identificar la presencia de bacterias y leucocitos, lo que confirma el diagnóstico de una infección.
En algunos casos, las personas pueden tener una ITU sin experimentar síntomas evidentes. Este tipo de infección asintomática puede ser detectada mediante un análisis de orina de rutina, lo que permite iniciar el tratamiento adecuado antes de que se desarrollen complicaciones graves, como infecciones renales.
Monitoreo de enfermedades metabólicas
El examen general de orina también se recomienda para el monitoreo de enfermedades metabólicas, como la diabetes. En pacientes con diabetes, la glucosa puede aparecer en la orina cuando los niveles de azúcar en sangre son elevados. Este hallazgo es un indicador clave de que la diabetes no está controlada adecuadamente y puede requerir ajustes en el tratamiento.
Además, el análisis de orina puede identificar la presencia de cuerpos cetónicos, que indican que el cuerpo está utilizando grasa en lugar de glucosa para obtener energía. Este es un hallazgo común en personas con diabetes tipo 1 mal controlada. Detectar estos signos a través de un análisis de orina permite a los médicos intervenir y prevenir complicaciones graves, como la cetoacidosis diabética.
Evaluación de problemas hepáticos
El examen general de orina también es útil para detectar enfermedades hepáticas. Los problemas en el hígado, como la hepatitis o la cirrosis, pueden manifestarse mediante la presencia de bilirrubina en la orina. La bilirrubina es un producto de desecho que normalmente se procesa en el hígado, pero en caso de disfunción hepática, puede filtrarse en la orina, lo que da lugar a un cambio en el color de la orina, que se torna de color oscuro.
Análisis de todo el artículo
El examen general de orina es una herramienta valiosa para la detección temprana de una amplia variedad de condiciones médicas. Ya sea en el contexto de síntomas específicos, como dolor al orinar, o en el marco de chequeos médicos preventivos, la prueba proporciona información clave sobre el estado de salud del tracto urinario, los riñones, el metabolismo y otros sistemas del cuerpo. Las personas con enfermedades crónicas, como la diabetes y la hipertensión, deben someterse a este examen de forma periódica para monitorizar su salud y evitar complicaciones graves. Además, durante el embarazo, el examen general de orina es fundamental para garantizar la salud tanto de la madre como del bebé. En resumen, cuándo realizar un examen general de orina debe ser determinado por la presencia de síntomas sospechosos o como parte de un chequeo médico preventivo, lo que permite una intervención oportuna y un tratamiento eficaz.
-
¿Qué es un examen general de orina y para qué sirve?
SRC:SelfWritten
Un examen general de orina es una prueba diagnóstica ampliamente utilizada en medicina para evaluar la salud general del paciente y detectar diversas afecciones a través del análisis de una muestra de orina. Este estudio es rápido, no invasivo y proporciona información valiosa sobre el funcionamiento de los riñones, el estado metabólico y la presencia de infecciones o enfermedades sistémicas. El análisis de orina es fundamental en la práctica médica debido a su capacidad para identificar alteraciones fisiológicas y patológicas incluso antes de que se manifiesten síntomas evidentes. Este procedimiento forma parte de los estudios de rutina en chequeos médicos generales y es también una herramienta clave en la vigilancia de enfermedades crónicas.
El análisis de orina es fundamental en la práctica médica debido a su capacidad para identificar alteraciones fisiológicas y patológicas incluso antes de que se manifiesten síntomas evidentes. Este procedimiento forma parte de los estudios de rutina en chequeos médicos generales y es también una herramienta clave en la vigilancia de enfermedades crónicas.
Componentes evaluados en un examen general de orina
El examen general de orina se compone de tres etapas principales: el análisis macroscópico, el análisis químico y el análisis microscópico. Cada una de estas etapas ofrece datos específicos que ayudan al diagnóstico de diversas afecciones.
Análisis macroscópico
Esta etapa evalúa características visibles de la orina, como:
- Color: Una orina de color amarillo claro indica hidratación adecuada, mientras que tonalidades oscuras pueden ser signo de deshidratación o hematuria (sangre en la orina). Colores inusuales, como rojo o marrón, podrían indicar la presencia de medicamentos, alimentos o trastornos metabólicos.
- Olor: Aunque es un parámetro subjetivo, ciertos olores, como un aroma afrutado, pueden sugerir la presencia de cetonas, común en la diabetes descompensada.
- Claridad: La turbidez puede ser señal de infección, presencia de cristales o proteínas.
Análisis químico
En esta fase, se utilizan tiras reactivas impregnadas con químicos que reaccionan con diversos componentes presentes en la orina:
- pH: Un rango normal se encuentra entre 4.5 y 8. Valores fuera de este rango podrían reflejar infecciones urinarias o trastornos metabólicos como acidosis o alcalosis.
- Densidad: Oscila entre 1.005 y 1.030 y mide la concentración de solutos en la orina. Una densidad elevada podría indicar deshidratación, mientras que una densidad baja podría estar asociada con insuficiencia renal.
- Proteínas: La proteinuria (presencia de proteínas en la orina) es un indicador temprano de enfermedades renales.
- Glucosa: La glucosuria (glucosa en la orina) es común en pacientes con diabetes mellitus no controlada.
- Cetonas: Su presencia puede estar relacionada con el ayuno prolongado, diabetes no controlada o dietas cetogénicas.
- Sangre: La hematuria puede deberse a infecciones, cálculos renales, traumatismos o cáncer.
- Leucocitos y nitritos: Indicativos de infección bacteriana en las vías urinarias.
Análisis microscópico
El análisis microscópico permite identificar elementos como:
- Células: Glóbulos rojos, glóbulos blancos o células epiteliales, cuya presencia en cantidades elevadas puede señalar infecciones, inflamaciones o tumores.
- Cristales: Determinados tipos de cristales pueden sugerir trastornos metabólicos o riesgo de formación de cálculos renales.
- Microorganismos: Bacterias, hongos o parásitos indican infecciones del tracto urinario.
Principales aplicaciones en la salud
El examen general de orina se utiliza en una variedad de contextos clínicos, destacando su importancia en la prevención, diagnóstico y monitoreo de enfermedades.
Detección de infecciones urinarias
La infección de las vías urinarias es una de las afecciones más comunes diagnosticadas mediante este estudio. La presencia de leucocitos, nitritos y bacterias en la orina son indicadores clave. Esta prueba es especialmente útil en mujeres embarazadas, niños y personas mayores, donde las infecciones pueden complicarse si no se tratan a tiempo.
Monitoreo de enfermedades renales
El análisis de orina es esencial para detectar y controlar condiciones como la insuficiencia renal, la glomerulonefritis y la nefropatía diabética. La aparición de proteínas, sangre o cristales en la orina puede ser una señal temprana de daño renal.
Evaluación metabólica
El examen general de orina permite identificar trastornos metabólicos como la diabetes mellitus y la cetosis. La glucosuria, las cetonas y alteraciones en el pH urinario son indicadores que ayudan al diagnóstico y manejo de estas enfermedades.
Control en el embarazo
Durante el embarazo, esta prueba es fundamental para detectar infecciones, preeclampsia (mediante la proteinuria) y diabetes gestacional (presencia de glucosa). Su uso regular contribuye a un seguimiento adecuado del estado de salud tanto de la madre como del bebé.
Vigilancia de enfermedades crónicas
Pacientes con condiciones crónicas como hipertensión o diabetes requieren exámenes de orina frecuentes para monitorear posibles complicaciones y evaluar la efectividad de los tratamientos.
Posibles problemas detectados
El examen general de orina puede revelar diversas alteraciones, muchas de las cuales no presentan síntomas evidentes en sus etapas iniciales. Entre los problemas más comunes que detecta están:
- Infecciones del tracto urinario (ITU): Identificadas por la presencia de bacterias, leucocitos y nitritos.
- Cálculos renales: Evidenciados por cristales específicos y hematuria.
- Enfermedades hepáticas: Un color oscuro o la presencia de bilirrubina puede sugerir daño hepático.
- Deshidratación: Reflejada en una densidad urinaria elevada.
- Cánceres del sistema urinario: La hematuria sin infección ni otra causa aparente puede ser un signo de tumores en la vejiga o riñones.
- Alteraciones metabólicas: Como la cetoacidosis diabética o los trastornos del ácido úrico.
Análisis final
El examen general de orina es una herramienta indispensable en la práctica médica, ya que permite evaluar el estado de salud general y detectar una amplia variedad de enfermedades de manera temprana. Su carácter no invasivo, accesible y económico lo convierte en uno de los estudios más solicitados tanto en chequeos rutinarios como en situaciones específicas de enfermedad. Al analizar parámetros macroscópicos, químicos y microscópicos, se obtiene un panorama completo de las funciones renales, metabólicas y del sistema urinario.
Por su versatilidad y precisión, esta prueba es esencial en la prevención y el tratamiento de múltiples afecciones. Es fundamental que los pacientes comprendan la importancia de realizarse este estudio periódicamente, ya que puede marcar la diferencia en el diagnóstico y manejo oportuno de enfermedades.
-
¿Es Dolorosa la Colposcopia? Mitos y Realidades
SRC:SelfWritten
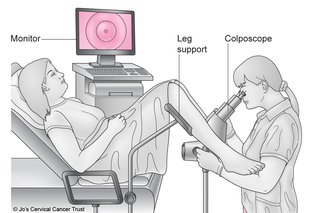
La colposcopia es un procedimiento ginecológico utilizado para examinar el cuello uterino, la vagina y la vulva en busca de anomalías. Aunque este examen es clave para detectar precozmente afecciones como el cáncer cervical, el virus del papiloma humano (VPH) y otras enfermedades, a menudo genera preocupación entre las pacientes debido al temor de que pueda ser doloroso. A lo largo de este artículo, desmitificaremos las creencias comunes en torno a la colposcopia, aclarando qué sensaciones son normales, cómo minimizar posibles molestias y en qué situaciones puede requerirse anestesia local.¿Qué Es la Colposcopia?
La colposcopia es un procedimiento relativamente sencillo que se realiza en un consultorio médico o una clínica especializada. Durante el examen, el médico utiliza un dispositivo denominado colposcopio, que actúa como una lupa binocular, para examinar detalladamente las estructuras anatómicas mencionadas. El colposcopio permite una visualización ampliada de las áreas del cuerpo que pueden presentar signos de infección, lesiones precancerosas o cáncer.
El procedimiento se recomienda principalmente en casos donde los resultados del Papanicolaou han sido anormales o si existe la presencia de VPH. En algunos casos, también puede indicarse si la paciente presenta síntomas como sangrado vaginal irregular, dolor pélvico inexplicado o cambios visibles en el cuello uterino.
Sensaciones Normales Durante la Colposcopia
Uno de los principales mitos en torno a la colposcopia es que se trata de un procedimiento doloroso. La realidad es que la mayoría de las mujeres experimentan molestias leves, pero no un dolor severo. Al igual que durante un examen pélvico o un Papanicolaou, el médico inserta un espéculo en la vagina para mantener las paredes abiertas y permitir una visualización clara del cuello uterino. Este paso puede causar una sensación de presión o incomodidad, similar a la de un examen ginecológico de rutina.
Una vez que el espéculo está en su lugar, el colposcopio no entra en contacto con el cuerpo; simplemente permanece fuera para observar las estructuras internas. Sin embargo, en algunos casos, el médico puede aplicar una solución de ácido acético o yodo en el cuello uterino para resaltar las áreas anormales. Esta solución puede causar una sensación de escozor o ardor temporal, pero no debería ser dolorosa.
Cuando se realizan biopsias durante la colposcopia, algunas mujeres pueden sentir una ligera sensación de pellizco o calambres leves. Estas molestias suelen ser breves y tolerables. En general, la colposcopia no se considera un procedimiento doloroso, pero las sensaciones varían de una paciente a otra según su umbral de dolor y su nivel de ansiedad.
Consejos para Minimizar las Molestias
Existen varias estrategias que pueden ayudar a reducir las molestias durante una colposcopia:
- Relajación previa al examen: Una de las causas más comunes de incomodidad es la tensión muscular. Practicar ejercicios de respiración profunda o meditación antes del procedimiento puede ayudar a relajar el cuerpo y minimizar la incomodidad.
- Comunicación con el médico: Es esencial que la paciente informe al médico si siente dolor o ansiedad durante el examen. El profesional puede ajustar la posición del espéculo o dar recomendaciones específicas para mejorar la comodidad.
 Programar el examen en el momento adecuado: Algunas mujeres encuentran que el cuello uterino está más sensible en ciertos momentos del ciclo menstrual. Se recomienda programar la colposcopia cuando no se esté menstruando y cuando las molestias premenstruales sean menores.
Programar el examen en el momento adecuado: Algunas mujeres encuentran que el cuello uterino está más sensible en ciertos momentos del ciclo menstrual. Se recomienda programar la colposcopia cuando no se esté menstruando y cuando las molestias premenstruales sean menores.
-
Tomar un analgésico antes del procedimiento: En algunos casos, el médico puede sugerir tomar un analgésico de venta libre, como ibuprofeno o paracetamol, una hora antes del procedimiento para minimizar posibles molestias.
- Distracción durante el examen: Escuchar música relajante o concentrarse en una conversación con el médico puede ayudar a desviar la atención de las sensaciones incómodas.
¿Cuándo Es Necesaria la Anestesia Local?
En la mayoría de los casos, la colposcopia no requiere anestesia. Sin embargo, en algunas situaciones específicas, el médico puede considerar el uso de anestesia local para garantizar una experiencia más cómoda para la paciente. Esto es más común en los siguientes casos:
- Procedimientos más invasivos: Si, durante la colposcopia, se identifica una lesión que requiere una biopsia más profunda o un tratamiento como la escisión electroquirúrgica con asa (LEEP), el médico puede aplicar anestesia local en el cuello uterino para adormecer la zona.
- Umbral de dolor bajo: Algunas mujeres tienen un umbral de dolor más bajo y pueden solicitar anestesia local para evitar cualquier molestia significativa durante el procedimiento. Esto puede discutirse previamente con el médico para asegurar que se cumplan las expectativas de la paciente.
- Historial de ansiedad: Las mujeres que han tenido experiencias previas traumáticas o presentan un alto nivel de ansiedad pueden beneficiarse de anestesia local o incluso de sedación leve en casos más severos. La finalidad es hacer que el procedimiento sea lo menos estresante posible.
Es importante tener en cuenta que la mayoría de las pacientes no necesitan anestesia, ya que las molestias suelen ser mínimas y bien toleradas. No obstante, es crucial que cada paciente se sienta cómoda y segura durante el procedimiento, por lo que siempre es recomendable hablar abiertamente con el médico sobre cualquier inquietud.
Mitos y Realidades Sobre el Dolor en la Colposcopia
A lo largo del tiempo, se han generado varios mitos en torno a la colposcopia y el dolor asociado al procedimiento. A continuación, se analizan algunos de los mitos más comunes y las realidades correspondientes:
- Mito: La colposcopia es muy dolorosa.
Realidad: La mayoría de las mujeres experimentan incomodidad leve y transitoria, no un dolor intenso. El procedimiento es similar en incomodidad a un examen ginecológico de rutina. - Mito: Todas las pacientes necesitan anestesia durante la colposcopia.
Realidad: La anestesia no es necesaria para la mayoría de las colposcopias. Sólo en casos específicos, como biopsias profundas o procedimientos adicionales, se utiliza anestesia local. - Mito: El dolor de la colposcopia dura varios días.
Realidad: Después del procedimiento, la mayoría de las mujeres sólo experimentan calambres leves o sangrado ligero, que desaparecen en unos días. El dolor prolongado no es común y debe ser evaluado si se presenta.
Análisis Final
La colposcopia es un procedimiento diagnóstico importante para la salud ginecológica de las mujeres, y aunque puede generar incomodidad leve, no se considera doloroso en la mayoría de los casos. Las pacientes pueden experimentar sensaciones como presión o calambres leves, pero estas suelen ser breves y tolerables. La comunicación con el médico, la preparación adecuada y el uso de estrategias de relajación son clave para minimizar cualquier molestia durante el examen.
Es importante recordar que la colposcopia es una herramienta valiosa para detectar y tratar a tiempo condiciones que podrían evolucionar a problemas más serios, como el cáncer cervical. Aunque el temor al dolor es comprensible, la realidad es que el procedimiento es generalmente bien tolerado, y los beneficios en términos de diagnóstico y prevención son significativos.
-
Tamiz Neonatal Ampliado: Beneficios y Diferencias con el Básico
SRC:SelfWritten
El tamiz neonatal ampliado es una herramienta esencial para la detección temprana de enfermedades congénitas y metabólicas en recién nacidos. Su propósito es identificar condiciones que pueden tratarse de manera eficaz si se detectan en etapas tempranas, lo que contribuye al desarrollo saludable del bebé. En este artículo, se analizarán las diferencias entre el tamiz neonatal básico y el ampliado, las enfermedades adicionales que puede detectar, y su disponibilidad y costos en distintas regiones.
Diferencias clave entre el tamiz neonatal básico y el ampliado
El tamiz neonatal básico y el ampliado comparten el objetivo de detectar enfermedades en los primeros días de vida del recién nacido. Sin embargo, se diferencian principalmente en el alcance de las afecciones que evalúan.
- Número de enfermedades detectadas
El tamiz básico, generalmente ofrecido de forma gratuita en instituciones públicas de salud, identifica entre 3 y 6 enfermedades clave. Estas incluyen el hipotiroidismo congénito, la fenilcetonuria y la hiperplasia suprarrenal congénita. Por otro lado, el tamiz ampliado puede detectar más de 60 enfermedades, abarcando una gama más amplia de trastornos metabólicos, genéticos y hematológicos. - Técnicas de análisis
Mientras que el tamiz básico utiliza métodos más simples, como pruebas de inmunoensayo, el tamiz ampliado emplea tecnologías avanzadas como la espectrometría de masas en tándem. Estas técnicas permiten identificar biomarcadores asociados a un mayor número de condiciones con mayor precisión. - Disponibilidad y acceso
El tamiz básico suele ser obligatorio y accesible en hospitales públicos. En cambio, el ampliado está disponible principalmente en laboratorios privados, lo que puede limitar su acceso debido a costos adicionales y menor cobertura en zonas rurales.
Enfermedades adicionales detectadas por el tamiz neonatal ampliado
El tamiz neonatal ampliado es capaz de identificar una amplia gama de enfermedades que el tamiz básico no evalúa. A continuación, se destacan algunos ejemplos importantes:
- Deficiencia de biotinidasa
Esta condición genética impide la reutilización de la biotina, una vitamina esencial para el metabolismo. Sin tratamiento, puede causar problemas neurológicos graves, pero es manejable con suplementos vitamínicos. - Fibrosis quística
Una enfermedad hereditaria que afecta los pulmones y el sistema digestivo debido a la acumulación de mucosidad espesa. El diagnóstico temprano permite iniciar terapias que mejoran la calidad de vida y reducen complicaciones. - Galactosemia
Este trastorno metabólico provoca la acumulación de galactosa en el cuerpo, lo que puede generar daño hepático y cerebral. La detección temprana permite el manejo mediante una dieta estricta libre de galactosa. - Deficiencias del ciclo de la urea
Estas enfermedades afectan la capacidad del cuerpo para eliminar el amoníaco, un subproducto tóxico del metabolismo de las proteínas. Sin tratamiento, pueden causar daños neurológicos irreversibles. - Anemia falciforme y otras hemoglobinopatías
Estas afecciones afectan la forma y función de los glóbulos rojos, lo que puede provocar anemia crónica y complicaciones circulatorias. El tratamiento temprano incluye medicamentos y cuidados preventivos.
Estas enfermedades representan solo una fracción de las afecciones adicionales que pueden detectarse mediante el tamiz neonatal ampliado, lo que subraya su importancia en la prevención de discapacidades y complicaciones a largo plazo.
Costos y disponibilidad del tamiz neonatal ampliado
El costo del tamiz neonatal ampliado varía significativamente según la región, la institución de salud y las políticas locales. A continuación, se analiza su disponibilidad en diferentes contextos:
 Regiones desarrolladas
Regiones desarrolladas
En países con sistemas de salud avanzados, el tamiz neonatal ampliado está ampliamente disponible en hospitales y laboratorios privados. En algunos casos, es cubierto por seguros médicos, lo que facilita el acceso a una mayor proporción de la población.- Regiones en desarrollo
En muchos países en desarrollo, el tamiz básico es el único disponible de manera gratuita en hospitales públicos. El tamiz ampliado, al ser más costoso, suele estar limitado a familias que pueden costearlo en laboratorios privados. Los precios pueden oscilar entre 2,000 y 5,000 pesos mexicanos, dependiendo de la cantidad de enfermedades evaluadas. - Programas de subsidio y apoyo
Algunas organizaciones sin fines de lucro y programas gubernamentales ofrecen subsidios para facilitar el acceso al tamiz neonatal ampliado en comunidades vulnerables. Estos esfuerzos son fundamentales para garantizar la equidad en el acceso a esta herramienta de diagnóstico. - Limitaciones en zonas rurales
La infraestructura de salud en áreas rurales suele ser insuficiente para ofrecer el tamiz neonatal ampliado. Esto resalta la necesidad de políticas públicas que promuevan la expansión de estos servicios en regiones con acceso limitado a tecnología avanzada.
Importancia del tamiz neonatal ampliado
El tamiz neonatal ampliado no solo representa un avance técnico en el diagnóstico temprano, sino también una oportunidad para mejorar la calidad de vida de miles de niños. Su capacidad para detectar enfermedades poco comunes pero graves lo convierte en una herramienta invaluable para prevenir complicaciones que pueden ser irreversibles.
Además, la inversión en programas de tamiz neonatal ampliado tiene beneficios económicos a largo plazo. Al identificar y tratar enfermedades en etapas tempranas, se reducen los costos asociados con hospitalizaciones, tratamientos tardíos y cuidados prolongados.
Análisis final
El tamiz neonatal ampliado se posiciona como una herramienta esencial en la medicina preventiva. Aunque su costo y disponibilidad varían según la región, su implementación en sistemas de salud puede marcar una diferencia significativa en el bienestar de los recién nacidos y sus familias. Ampliar el acceso a este servicio, especialmente en comunidades vulnerables, es una tarea que requiere colaboración entre gobiernos, organizaciones y profesionales de la salud. Al comprender sus beneficios, los padres pueden tomar decisiones informadas para garantizar un futuro saludable para sus hijos.
- Número de enfermedades detectadas
-
Preguntas Frecuentes sobre la Biometría Hemática
SRC:SelfWritten
-
Avances Tecnológicos en Biometría Hemática: Más Precisión en los Resultados
SRC:SelfWritten
La biometría hemática es un análisis fundamental en el ámbito médico, empleado para evaluar los componentes celulares de la sangre. Gracias a los avances tecnológicos, este examen ha evolucionado significativamente, integrando automatización, software avanzado y técnicas innovadoras que garantizan una mayor precisión en los resultados. Estos desarrollos han transformado la manera en que los laboratorios realizan este análisis, mejorando la rapidez, confiabilidad y alcance de los diagnósticos. En este artículo, exploraremos los principales avances en biometría hemática y su impacto en la medicina moderna.
Automatización y software en la biometría hemática
La incorporación de sistemas automatizados ha revolucionado el proceso de análisis de biometrías hemáticas. Estos equipos reemplazan gran parte del trabajo manual, reduciendo el margen de error humano y aumentando la eficiencia de los laboratorios clínicos.
Equipos automatizados de última generación
Los analizadores hematológicos modernos utilizan tecnología de flujo citométrico y dispersión de luz para realizar el conteo y la clasificación celular. Estos dispositivos pueden procesar cientos de muestras por hora, proporcionando resultados rápidos y detallados. Además, incluyen sistemas integrados para la detección de anomalías celulares, lo que permite identificar posibles patologías de forma automática.
Software avanzado para interpretación de datos
El software de análisis ha evolucionado para complementar el trabajo de los equipos automatizados. Estas herramientas procesan grandes volúmenes de datos, generando gráficos, histogramas y alertas que facilitan la interpretación de los resultados. Por ejemplo, pueden identificar patrones específicos en los glóbulos rojos o blancos que sugieran condiciones como anemia o leucemia.
Reducción de la variabilidad en los resultados
La automatización elimina la subjetividad que puede surgir en los análisis manuales. Esto garantiza que los resultados sean consistentes, incluso cuando las muestras se procesan en diferentes laboratorios o en distintos momentos. La estandarización es un beneficio clave que mejora la confiabilidad del análisis.
Beneficios de la precisión en el conteo celular
La precisión en el conteo y clasificación de las células sanguíneas es esencial para garantizar diagnósticos certeros. Los avances tecnológicos en biometría hemática han mejorado significativamente este aspecto, lo que repercute directamente en la calidad de la atención médica.
Mayor exactitud en parámetros clave
Los analizadores actuales ofrecen una precisión notable en el conteo de glóbulos rojos, blancos y plaquetas. Además, calculan índices hematológicos detallados, como el volumen corpuscular medio (VCM) y la concentración media de hemoglobina corpuscular (CMHC), que son esenciales para evaluar condiciones específicas. Esta precisión permite detectar alteraciones mínimas que podrían pasar desapercibidas con métodos más antiguos.
Identificación temprana de enfermedades
Un conteo celular preciso facilita la detección temprana de enfermedades hematológicas, como leucemias, linfomas o anemias. Los sistemas avanzados pueden identificar variaciones sutiles en el tamaño, forma o composición de las células, lo que orienta a los médicos hacia un diagnóstico más oportuno y específico.
Reducción de falsos positivos y negativos
La tecnología moderna minimiza el riesgo de resultados incorrectos, como falsos positivos o negativos. Esto es especialmente importante en enfermedades críticas, donde un diagnóstico impreciso podría retrasar el tratamiento o generar ansiedad innecesaria en el paciente.
Impacto en diagnósticos rápidos y confiables
La velocidad y la confiabilidad son factores determinantes en el diagnóstico médico. Los avances en biometría hemática han mejorado ambos aspectos, beneficiando tanto a los pacientes como a los profesionales de la salud.
Procesamiento más rápido de muestras
Los analizadores automatizados pueden procesar grandes volúmenes de muestras en un tiempo reducido. Esto es especialmente relevante en situaciones de emergencia, donde un diagnóstico rápido puede marcar la diferencia en el tratamiento. Por ejemplo, en casos de sepsis o hemorragias agudas, obtener resultados precisos en minutos es crucial para tomar decisiones médicas inmediatas.
Monitoreo de tratamientos en tiempo real
La biometría hemática también desempeña un papel importante en el seguimiento de pacientes con enfermedades crónicas o que reciben tratamientos específicos, como quimioterapia. La rapidez en la entrega de resultados permite ajustar terapias de manera más efectiva, mejorando los resultados clínicos.
Mejora en la toma de decisiones clínicas
Los avances tecnológicos han permitido que los médicos cuenten con información más detallada y confiable. Esto no solo facilita el diagnóstico, sino que también mejora la planificación del tratamiento y el seguimiento del paciente. La combinación de precisión, velocidad y análisis automatizado optimiza el proceso de toma de decisiones en la práctica clínica.
Reflexión sobre los avances en biometría hemática
La integración de tecnología avanzada en la biometría hemática ha marcado un hito en el diagnóstico médico. La automatización y el desarrollo de software especializado han transformado este análisis en una herramienta más rápida, precisa y confiable. Estos avances no solo han mejorado la calidad de los resultados, sino que también han tenido un impacto significativo en la detección temprana de enfermedades, la planificación de tratamientos y la atención al paciente. A medida que la tecnología continúa evolucionando, es probable que la biometría hemática siga desempeñando un papel central en el cuidado de la salud, ofreciendo soluciones innovadoras que beneficien tanto a los pacientes como a los profesionales médicos.

-
¿Qué son los microcalcificaciones detectadas en una mastografía?
Las microcalcificaciones son diminutas acumulaciones de calcio que se presentan en los tejidos de las mamas y, a menudo, se detectan mediante una mastografía. Aunque suelen ser benignas, estas formaciones pueden ser un indicativo temprano de patologías mamarias, incluidas algunas formas de cáncer. Este artículo explora en profundidad qué son las microcalcificaciones, sus posibles causas, su interpretación en una mastografía y cómo se manejan desde el punto de vista médico.
Características y clasificación de las microcalcificaciones
 Las microcalcificaciones se manifiestan como pequeños puntos blancos en las imágenes de una mastografía. Su tamaño generalmente oscila entre 0.1 y 1 milímetro, lo que las hace visibles solo a través de este tipo de estudio de imagen.
Las microcalcificaciones se manifiestan como pequeños puntos blancos en las imágenes de una mastografía. Su tamaño generalmente oscila entre 0.1 y 1 milímetro, lo que las hace visibles solo a través de este tipo de estudio de imagen.En el ámbito médico, estas calcificaciones se clasifican según su forma, distribución y densidad, lo que permite determinar si tienen un origen benigno o si requieren estudios adicionales. Las principales categorías incluyen:
- Distribución difusa: Calcificaciones dispersas en toda la mama, generalmente asociadas con procesos benignos.
- Distribución agrupada: Calcificaciones concentradas en un área específica, que podrían indicar malignidad.
- Formas heterogéneas: Calcificaciones con formas y tamaños irregulares, que suelen requerir mayor evaluación.
Causas comunes de las microcalcificaciones
Las microcalcificaciones pueden originarse por una variedad de razones, la mayoría de las cuales no están relacionadas con el cáncer. Algunas de las causas más frecuentes incluyen:
- Envejecimiento: El envejecimiento natural del tejido mamario puede llevar a la acumulación de calcio.
- Cambios fibroquísticos: Condiciones benignas que afectan el tejido mamario, causando inflamación o formación de quistes.
- Traumatismos: Golpes o lesiones en la mama que resultan en calcificaciones locales.
- Radioterapia previa: Tratamientos anteriores pueden inducir la formación de microcalcificaciones.
Aunque la mayoría de las microcalcificaciones no representan un riesgo significativo, algunas pueden estar asociadas con cáncer de mama ductal in situ (CDIS), una forma temprana y localizada de esta enfermedad.
Interpretación de las microcalcificaciones en la mastografía
La identificación de microcalcificaciones en una mastografía no significa necesariamente que haya una enfermedad maligna. Sin embargo, su análisis detallado es fundamental para determinar si se requiere un seguimiento o intervención adicional.
El radólogo utiliza el sistema BI-RADS (Breast Imaging-Reporting and Data System) para clasificar los hallazgos mamarios. Este sistema ayuda a categorizar el riesgo asociado a las microcalcificaciones de la siguiente manera:
- BI-RADS 1 y 2: Hallazgos normales o definitivamente benignos.
- BI-RADS 3: Probablemente benigno, pero se recomienda seguimiento.
- BI-RADS 4 y 5: Sospecha de malignidad, lo que indica la necesidad de una biopsia.
La evaluación de los patrones específicos de las microcalcificaciones, como su agrupación o irregularidad, es clave para tomar decisiones clínicas informadas.
Procedimientos diagnósticos adicionales
Cuando las microcalcificaciones se consideran sospechosas, el siguiente paso suele ser realizar estudios complementarios. Entre los procedimientos más comunes se encuentran:
- Biopsia con aguja: Un procedimiento mínimamente invasivo que extrae una muestra del tejido afectado para su análisis histopatológico.
- Mastografía con magnificación: Una técnica que proporciona una imagen ampliada de las áreas con microcalcificaciones, mejorando la visualización de sus características.
- Resonancia magnética (RM): En casos específicos, se utiliza para obtener una imagen más detallada del tejido mamario.
Manejo y tratamiento
El tratamiento de las microcalcificaciones depende de su causa subyacente. En la mayoría de los casos, no se requiere intervención si se confirma su naturaleza benigna. Sin embargo, si se detecta malignidad, las opciones terapéuticas pueden incluir:
- Cirugía conservadora de mama: Extracción del tejido afectado con preservación de la mayor parte de la mama.
- Radioterapia: Indicada para reducir el riesgo de recurrencia tras la cirugía.
- Terapias sistémicas: Uso de medicamentos como hormonoterapia o quimioterapia, según la etapa del cáncer.
El seguimiento periódico es esencial, especialmente para las mujeres con antecedentes de microcalcificaciones sospechosas o malignas.
Importancia de la detección temprana
La detección temprana de las microcalcificaciones a través de una mastografía puede marcar una diferencia significativa en el pronóstico de las pacientes. Identificar anormalidades en etapas iniciales permite un tratamiento menos invasivo y aumenta las probabilidades de supervivencia.
Es crucial que las mujeres sigan las recomendaciones médicas sobre la periodicidad de las mastografías, especialmente aquellas con factores de riesgo como antecedentes familiares de cáncer de mama o mutaciones genéticas conocidas.
Reflexión final
Las microcalcificaciones detectadas en una mastografía representan una oportunidad valiosa para la prevención y el tratamiento temprano de patologías mamarias. Si bien muchas son benignas, su análisis adecuado es fundamental para descartar enfermedades malignas y garantizar un manejo oportuno. La educación sobre este tema y la promoción de exámenes regulares contribuyen significativamente a la salud mamaria, permitiendo a las mujeres tomar decisiones informadas y proteger su bienestar a largo plazo.
-
¿Cuáles son los valores normales en un perfil tiroideo?
SRC:SelfWritten
El perfil tiroideo es una prueba fundamental para evaluar la función de la glándula tiroides. Esta glándula regula procesos vitales como el metabolismo, la energía y el equilibrio hormonal. Conocer los valores normales es crucial para detectar y tratar problemas de salud relacionados con la tiroides.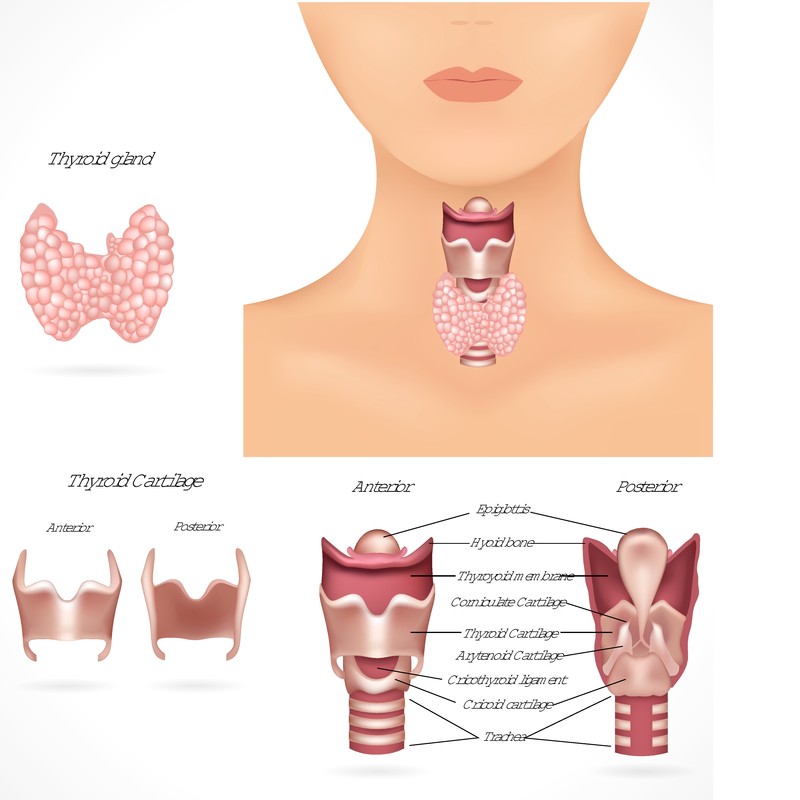 A continuación, abordaremos qué mide este análisis, los valores esperados y la importancia de consultar a un médico.
A continuación, abordaremos qué mide este análisis, los valores esperados y la importancia de consultar a un médico.¿Qué mide un perfil tiroideo?
Un perfil tiroideo evalúa las hormonas clave relacionadas con la tiroides. Estas pruebas incluyen:
- TSH (hormona estimulante de la tiroides): Regula la producción de T3 y T4.
- T3 (triyodotironina): Hormona activa que influye directamente en el metabolismo.
- T4 (tiroxina): Hormona más abundante, que se convierte en T3 en el cuerpo.
- T3 libre y T4 libre: Formas no unidas a proteínas, consideradas biológicamente activas.
Estos parámetros permiten identificar desequilibrios hormonales y su impacto en el organismo.
Valores normales de TSH (hormona estimulante de la tiroides)
La TSH es uno de los indicadores más sensibles de la función tiroidea. Su rango normal varía según el laboratorio, pero generalmente se considera:
- Adultos: 0.4 a 4.0 mUI/L.
- Niños: 0.7 a 6.4 mUI/L.
Valores elevados pueden indicar hipotiroidismo, mientras que niveles bajos sugieren hipertiroidismo. Es importante interpretar estos resultados junto con los valores de T3 y T4.
Valores normales de T3 y T4 (triyodotironina y tiroxina)
La T3 y la T4 son fundamentales para el metabolismo. Sus valores normales son:
- T3 total: 80 a 200 ng/dL.
- T4 total: 5 a 12 μg/dL.
- T3 libre: 2.3 a 4.1 pg/mL.
- T4 libre: 0.8 a 2.0 ng/dL.
Alteraciones en estos valores pueden señalar problemas como hipotiroidismo o hipertiroidismo.
Factores que pueden influir en los valores del perfil tiroideo
Varios factores pueden modificar los resultados del perfil tiroideo. Entre ellos destacan:
- Medicamentos: Algunos fármacos, como los esteroides o los anticonceptivos, pueden alterar los valores hormonales.
- Embarazo: Durante el embarazo, los niveles de TSH y T4 pueden cambiar debido a las necesidades del feto.
- Enfermedades crónicas: Condiciones como insuficiencia renal o hepática afectan los resultados.
Informar al médico sobre estas situaciones es esencial para interpretar correctamente los resultados.
Importancia de consultar a un médico para interpretar los resultados
Aunque conocer los valores normales es útil, la interpretación debe realizarla un especialista. El médico considera:
- Historial médico: Factores genéticos, antecedentes familiares y síntomas actuales.
- Condiciones preexistentes: Como enfermedades autoinmunes o tratamientos previos.
- Factores externos: Estilo de vida, medicamentos y eventos recientes, como cirugías.
Un análisis profesional garantiza un diagnóstico preciso y un tratamiento adecuado.
Conclusión
El perfil tiroideo es una herramienta esencial para evaluar la salud de la tiroides. Conocer los valores normales de TSH, T3 y T4 permite identificar problemas hormonales y actuar de manera temprana.
Sin embargo, interpretar estos resultados requiere el apoyo de un médico. Su análisis profesional es clave para diagnosticar y tratar cualquier anomalía, mejorando la calidad de vida del paciente.
-
Subscribe
Subscribed
Already have a WordPress.com account? Log in now.
 El embarazo es una etapa crítica en la vida de una mujer, durante la cual el cuerpo experimenta una serie de cambios físicos y hormonales que afectan a diversos sistemas, incluido el cardiovascular. La salud cardíaca es una preocupación central en la atención prenatal, y el electrocardiograma (ECG o EKG) en embarazo se utiliza como una herramienta para evaluar el estado del corazón de la mujer embarazada. Sin embargo, muchas personas se preguntan sobre la seguridad de realizar un electrocardiograma durante el embarazo y si este procedimiento tiene alguna repercusión en la salud tanto de la madre como del bebé. Este artículo abordará la seguridad del electrocardiograma en embarazadas, su utilidad en el diagnóstico de posibles afecciones cardíacas y los aspectos a tener en cuenta para realizar este procedimiento de forma segura.
El embarazo es una etapa crítica en la vida de una mujer, durante la cual el cuerpo experimenta una serie de cambios físicos y hormonales que afectan a diversos sistemas, incluido el cardiovascular. La salud cardíaca es una preocupación central en la atención prenatal, y el electrocardiograma (ECG o EKG) en embarazo se utiliza como una herramienta para evaluar el estado del corazón de la mujer embarazada. Sin embargo, muchas personas se preguntan sobre la seguridad de realizar un electrocardiograma durante el embarazo y si este procedimiento tiene alguna repercusión en la salud tanto de la madre como del bebé. Este artículo abordará la seguridad del electrocardiograma en embarazadas, su utilidad en el diagnóstico de posibles afecciones cardíacas y los aspectos a tener en cuenta para realizar este procedimiento de forma segura.